Tuberculoza sau cum era numit? în trecut ftizia („consumption”, cheap în englez?, online fiind considerat? o boal? consumptiv?) este o boal? infectioas?, întâlnit? foarte frecvent în trecut, dar si în zilele noastre.
Tuberculoza (TBC) este o boală cu vechime foarte mare (s-a demonstrat prezenta acesteia încă din antichitate). Dintre oamenii cunoscuti care au suferit de TBC pot fi amintiti: Honore de Balzac, surorile Bronte (există însă o controversă în ceea ce o priveste pe Charlotte Bronte), Albert Camus, Voltaire, Paul Gaugain, Vivien Leigh. Tuberculoza a fost folosită si de către romancieri. Un exemplu din literatura română este Marin Preda, în „Marele singuratic”, al cărui personaj feminin – Simina moare datorită complicatiilor tuberculozei.
Bacilul tuberculos a fost descoperit în anul 1882 de către Robert Koch, care a primit premiul Nobel pentru Fiziologie si Medicină în anul 1905.
Cauze
Agentul etiologic al tuberculozei este Mycobacterium tuberculosis, un bacil aerob acid-alcoolo-rezistent. Principalul factor de rezistentă este ceara D, care îi conferă rezistentă la coloranti si la decoloranti. Mycobacterium tuberculosis are patru tipuri patogene: M. hominis, M.bovis, M. avium si Mycobacterii atipice (saprofite sau conditionat patogene). Cel mai frecvent implicat în infectia tuberculoasă este M. tuberculosis homini, singurul tip producător de acid nicotinic. Bacilii de M. tuberculosis au o lungime de 3-4 μm şi lătime de 0,3-0,4 μm, fiind usor încurbati, nesporulati si imobili. Sursa de infectie este reprezentată de om, animale si păsări. De obicei, purtătorii sănătosi ai infectiei sunt putin importanti, pentru că acestia eliberează cantităti mici de germeni. Cea mai importnată categorie implicată în transmiterea infectiei este reprezentată de bolnavi, care elimină bacilii pe cale respiratorie (excretori pulmonari – picături Pflugge), pe cale renală (excretori renali) sau prin abcedare ganglionară (în scrofuloză, numiti excretori ganglionari). Există si excretori cutanati, în cazul tuberculozei osoase. În ceea ce priveste calea de transmitere a germenilor în organism, un procent mic este ocupat de transmiterea pe cale digestivă, prin consumul de lapte infectat. Calea cea mai frecventă de transmitere este cea indirectă. Patogenitatea este dată de capacitatea de multiplicare intracelulară si invazivitate. În ceea ce priveste patogeneza, sunt implicati mai multi factori: virulenta bacilului Koch, hipersensibilitatea indusă, imunitatea si rezistenta organismului, aparitia reactiei granulomatoase specifice (patognomonice). Persoanele cu risc crescut de a face boala sunt: drogatii, personalul medico-sanitar, pacientii imunocompromisi (HIV pozitivi sau cei sub tratament imunosupresor). Bacilul tuberculos rezistă luni sau ani de zile în praf, fiind rezistent si la actiune antisepticelor si dezinfectantelor. Este sensibil însă la radiatiile solare si la razele UV, fiind distrus de acestea în 1-2 ore. Glicolipidul D si muramil dipeptidul au rolul de a induce o hipersensibilitatea puternică la tuberculină, actionând ca adjuvanti.
Clinic: semne și simptome
Tuberculoza afectează de cele mai multe ori plămânii, dar ea poate fi localizată si la nivelul SNC, sistemului limfatic, sistemului circulator, sistemului genito-urinar, sistemului gastro-intestinal, sistemului osteoarticular si tegumentului.
TBC primară
La prima expunere, bacilii tuberculosi actionează ca particule inerte si determină un răspuns inflamator nespecific. Se localizează de obicei la nivelul ganglionilor hilari sau în lobul pulomar superior subiacent pleurei (zone foarte bine aerate), unde se multiplică intracelular (fagocite), producând afectiunea primară (afectul primar sau focarul Ghon). Acesta constă în aparitia unor leziuni locale, de tip proliferativ. Focarul Ghon are diametrul de 1,5 cm, este circumscris având o culoare gri-albă. Începând cu a doua săptămână de evolutie, centrul focarului suferă a transformare necrotică (necroză de coagulare), devenind moale si plin cu cazeum. Se formează astfel foliculii tuberculosi, alcătuiti din celule Langerhans parazitate, înconjurate de fagocite. De la nivel local, bacilii pot disemina pe cale sanguină sau limfatică la distantă unde mor sau rămân dormanzi. De cele mai multe ori migrează spre ganglionii traheo-bronsici, la nivelul cărora apar granuloame tuberculoase. O dată cu infectia tuberculoasă se instalează si hipersensibiliatea de tip IV, mediată celular, ce presupune aparitia unei reactii inflamatorii granulomatoase. Afectul primar, limfangita de legătură, atingerea ganglionilor traheo-bronsici formează complexul Rancke. În cele mai multe cazuri, complexul primar evoluează cu vindecare, ducând la aparitia unei cicatrici fibroase, calcificate. La unii pacienti (cel mai frecvent la copii), afectul primar evoluează cu aparitia unor leziuni exudativ alterative. În acest caz boala este numită TBC primară progresivă. Focarele pulmonare primare cresc rapid, erodând arborele bronsic si determinând noi leziuni pulmonare satelite. Ganglionii sunt plini cu cazeum, cu formarea de mase mediastinale. Leziunile foarte active pot favoriza trecerea bacililui Koch în sânge cu aparitia tuberculozei miliare sau a meningitei tuberculoase. La persoanele adulte, tuberculoza primară evoluează mult mai restrâns, evolutia ei fiind favorizată de scăderea rezistentei organismului.
TBC secundară
Tuberculoza secundară apare la persoanele care au dezvoltat anterior afectul primar, producându-se o formă de reinfectie din focare exogene sau endogene (reactivare). Reinfectia se produce ca urmare a diseminării hematogene a bacililor tuberculosi.
Tuberculoza secundară pulmonară este localizată la nivelul segmentelor apicale ale lobilor pulmonari superiori, în apropierea claviculei (focare Simon). Din punct de vedere histopatologic, leziunile sunt formate din foliculi Koster ce au tendintă la confluentă. Boala poate evolua în mai multe moduri:
- leziunile se pot vindeca, cicatriza, ducând la asa numita TBC „arestată”, fibrocalcică;
- infectia parenchimatoasă difuzează la nivelul mai multor arii pulmonare, cazeumul ajungând în canalele bronsice si fiind vehiculat pe căi anatomice: TBC pulmonară progresivă (ftizie) si difuză. Leziunile scad în gravitate de la vârf înspre zonele caudale, acest aspect fiind patognomonic pentru tuberculoza pulmonară.
- aparitia leziunilor cavitare: caverna este cea mai comună formă, ea apărând prin eliminarea cazeumului pe un conduct bronsic. Materialul de necroză (cazeumul) este delimitat de tesutul pulmonar sănătos de către niste leziuni proliferative specifice sau prin tesut de fibroză. Dacă arterele sunt atinse de către bacilii Koch, adventicea lor va fi distrusă, cu păstrarea intactă a structurilor elastice si de reticulină: anevrisme Rasmunsen. Aceste anevrisme explică fenomenele de hemoptizie ce însotesc tuberculoza cavitară. După eliberarea cazeumului, peretii cavernei vor suferi un proces de scleroză, epiteliul peretelui extern al acesteia se va metaplazia transformându-se în tesut pavimentos. Bacilii continuti în expectoratia bolnavului tuberculos pot însământa arborele traheobronsic, laringele si alte organe cu producerea unor leziuni alterativ ulcerative, iar prin înghitire poate duce la aparitia de leziuni cazeoase la nivel intestinal. Cel mai afectat este colonul, la nivelul căruia pot fi observate leziuni ulcerative circulare si stenozante care necesită diagnostic diferential cu cicatricile longitudinale post- febră tifoidă. În cazul în care boala tuberculoasă va atinge pleura, se pot produce fie fibroză pleurală, efuziuni pleurale inflamatorii sau empiem pleural tuberculos.
Tuberculoza de organ
Cea mai frecventă leziune tuberculoasă extrapulmonară este la nivelul ganglionilor cervicali. Scrofuloza defineste prezenta unor mase de consistentă crescută, putin dureroasă, laterocervicală, care fistulizează elberând o subtsantă alb-cremoasă, cazeumul. La nivelul SNC, infectia tuberculoasă se întâlneste sub formă de leptomeningita TBC (tuberculoamele tuberculilor cerebrali din fosa posterioară la copii si supratentorial la adulti) cu hidrocefalie internă (LCR limpede si face val – semn de hiperproteinemie). Afectarea sistemului osteoarticular este întâlnită sub mai multe forme: tumora albă a genunchiului si tuberculoza coloanei vertebrale (morbul lui Pott si spina ventosa). Morbul Pott defineste cazeificarea corpilor vertebrali cu aparitia gibozitătii (cocoasei), abcese reci pe muschiul iliopsoas, bazin apărute ca urmare a fistulizării materialului bacilifer. Pot apărea paraplegii sau mielita TBC. Spina ventosa este o fază precoce observată radiologic, datorită aspectului suflat al vertebrei. În ceea ce priveste aparatul renal, afectarea tuberculoasă constă în: pionefroză cazeoasă („rinichi mic mastic”, „rinichi mortar”) care necesită nefrectomie, prostatita TBC, epididimita TBC, TBC miliară la nivelul endometrului uterin. Bacilul Koch poate afecta si glandele suprarenale, până la insuficienţă suprarenaliană (boala Addison). La nivel tegumentar poate apărea lupusul TBC. În trecut, datorită evolutiei îndelungate a bolii si stimulării continue a sistemului reticuloendotelial, o mare parte din bolnavi dezvoltau amiloidoză sistemică secundară. În zilele noastre este întâlnită foarte rar această asociere datorită instituirii precoce a tratamentului tuberculostatic.
Din punct de vedere clinic, semnele si simptomele asociate tuberculozei sunt: tuse productivă cu hemoptizie, febră, zgomote pulmonare supraadăugate la examenul clinic al aparatului respirator, transpiratii nocture, scădere în greutate, anorexie, senzatie de slăbiciune. Simptomele tuberculozei extrapulmonare sunt nespecifice: febră, casexie, tahicardie, hipoxie, limfadenopatie.
Diagnostic
Diagnosticul de laborator se face pe baza frotiurilor efectuate din produsele patologice recoltate: spută, urină, spălătură gastrică etc. Frotiul se colorează Ziehl-Nielsen, iar bacilii tuberculosi apar de culoare rosie. Este obligatorie obtinerea de culturi din bacili, în special pentru efectuarea antibiogramei. Culturile se obtin după o perioadă mare de timp, deoarece bacilii tuberculosi cresc greu. Cel mai folosit mediu de cultură este mediul Lowenstein ce contine gălbenuş de ou si glicerină.
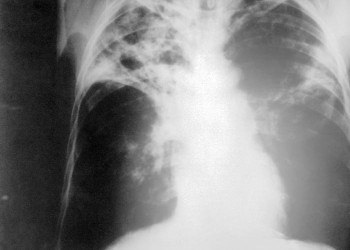
Bolnavului suspect de TBC i se va face si radiografie toracică, o metodă imagistică ce poate pune în evidentă unele modificări pulmonare specifice acestei boli.
Verificarea prezentei unui răspuns celular în organism se realizează cu ajutorul IDR la tuberculină sau PPD (protein-purificat-derivat). IDR se consideră pozitivă în cazul aparitiei unui eritem mai mare de 9 mm la inocularea a 2 unităti de PPD. O metodă mai nouă este cea bazată pe identificarea interferonului gamma produs de macrofagele infectate cu bacilul Koch - Quantiferon TB Gold.
Diagnosticul diferential se face cu: astmul, meningita, encefalita, infectia HIV, hipertiroidia, pneumopatiile de altă cauză.
Tratament
Tratamentul antituberculos asociază obligatoriu mai multe antibiotice, fiind efectuat pe o perioadă mare de timp. Există 2 tipuri de chimioterapiec antituberculoase:
- majore sau de primă algere, din care fac parte: izoniazida, rifampicina, etambutolul, piranzinamida si streptomicina;
- secundare sau de a doua alegere: etionamida, protionamida, acidul aminosalicilic, cicloserina, capreomicina, kanamicina, amikacina, ofloxacina, ciprofloxacina si levofloxacina.
În România, tuberculoza se tratează după regimuri prezentate în Programul National Antituberculos. Tratamentul initial prevede două regimuri diferite ce depind de forma clinică: izoniazidă + piranzinamidă + rifampicină + /- streptomicină sau etambutol, timp de 6-9 luni. În primele 2 luni, tratamentul se face zilnic, iar următoarele luni 3 zile pe săptămână cu asocierea a două chimioterapice (izoniazidă si rifampicină, care sunt de fapt si cele mai active antituberculoase).
Profiaxia nespecifică se face prin depistarea, izolarea si tratarea sursei de infectie. Profilaxia specifică se face prin administrarea de vaccin BGC (Bacille/Bacillus-Calmette-Guerin), imediat după nastere. Vaccinul BCG este un vaccin cu bacili vii atenuati.

