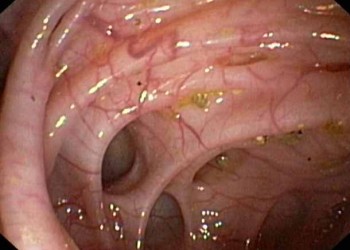
Diverticulii reprezinta dilatatii saculare ale mucoasei peretelui intestinului gros, adică niște buzunărașe care ies din conturul normal al lumenului intestinal.
Prezența mai multor diverticuli definește diverticuloza (boala diverticulară). Diverticulii adevăraţi conţin toate straturile peretelui colonic. Pseudodiverticulii reprezintă proiecţii mucoase prin stratul muscular. Diverticulii esofagieni şi diverticulul Meckel sunt diverticuli adevăraţi. Diverticulii colonici sunt pseudodiverticuli. Diverticulii se dezvoltă gradat, pe o perioadă mare de timp, la nivelul zonelor cu pereţi subţiaţi ai intestinului. Pungile diverticulare apar datorită presiunii exercitate de contracţia colonului. Cel mai frecvent diverticulii colonici apar la nivelul colonului sigmoid, zona cu presiune maximă a colonului. În prezenţa diverticulilor, lumenul sigmoidian se îngustează, cu apariţia tulburărilor funcţionale: disconfort, diaree şi/sau constipaţie. Boala diverticulară poate afecta orice segment al intestinului gros, dar este rar observată sub reflexia peritoneală a rectului. Diametrul diverticulilor variază între 3 mm şi 3 cm. În boala diverticulară, pacienţii prezintă un număr mare de diverticuli. Diverticulii giganţi pot avea un diametru cuprins între 3 şi 15 cm şi sunt de regulă solitari.
Rar, diveritculii apar la nivelul stomacului, dar la nivelul duodenului frecvenţa poate ajunge la 2% din populaţie. Majoritatea diverticulilor duodenali sunt solitari şi apar cu precădere în porţiunea a doua a duodenului, lângă ampula Vater (periampular). Diverticulii jejunali apar rar, dar mai ales la pacienţii cu tulburări ale motilităţii intestinale. Diverticulul Meckel apare la nivelul porţiunii distale a ileonului. Diverticulii jejunali şi duodenali sunt asimptomatici în peste 90% din cazuri, fiind de obicei detectaţi incidental în timpul investigaţiilor radiologice sau endoscopice ale tractului gastrointestinal, pentru o altă afecţiune. Diverticulii intestinului subţire sângerează sau se inflamează rar, producând dureri. Uneori, pot şi perfora. Din motive necunoscute, pacienţii cu diverticuli periampulari sunt la risc crescut de a dezvolta litiază veziculară şi pancreatită.
Boala diverticulară colonică este frecventă şi apare la 10% dintre persoanele cu vârsta mai mare de 40 de ani şi la jumătate dintre persoanele cu vârsta mai mare de 60 de ani, în ţările occidentale. Deşi se consideră o boală asociată înaintării în vârstă, incidenţa bolii la persoanele sub 40 de ani este în creştere. Diverticuloza este frecvent consecinţa unei diete cu conţinut scăzut în fibre, şi produce rareori simptome. Complicaţiile diverticulozei apar la 1 din 10 pacienţi şi includ infecţia sau inflamaţia (diverticulita), sângerarea şi obstrucţia. Intervenţiile chirurgicale sunt necesare la jumătate dintre pacienţii care prezintă complicaţii şi constau în rezecţia segmentului intestinal implicat.
Cauze
Examinarea macroscopică a diverticulilor colonici arată îngroşarea musculaturii peretelui şi scurtarea teniilor colonice, cu plierea haustrelor sub formă de acordeon. Analiza histologică nu evidenţiază prezenţa hipertrofiei musculare. Studiile de microscopie electronică au confirmat că peretele colonic prezintă celule musculare normale, dar conţine de 2 ori mai multă elastină între stratul muscular şi tenii. Elastina este depozitată într-o formă contractată, ceea ce ar explica scurtarea teniilor şi retracţia stratului mucular circular. Posibilitatea ca afectarea motilităţii colonice să joace un rol în boala diverticulară a fost speculată timp de mulţi ani, cu demonstrarea unor presiuni crescute în repaus, postprandial sau post-stimulare cu neostigmină, la pacienţii cu boală diverticulară faţă de grupurile control. Chirurgul englez Neil Painter a postulat o teorie potrivit căreia contracţia haustrelor colonice determină colonul să funcţioneze ca o serie de mici „vezici”, mai degrabă decât ca un organ luminal continuu. El a sugerat că această segmentaţie joacă un rol fiziologic în întârzierea transportului şi creşterii reabsorbţiei de apă, dar poate genera presiuni excesive în fiecare segment, forţând mucoasa să hernieze. Marea variabilitate geografică a bolii şi corelaţia cu dieta occidentală, au sugerat implicarea unui regim alimentar în patogeneză. Burkitt şi Painter au etichetat diverticuloza ca o boală carenţială, care asemănător scorbutului, poate fi evitată prin modificări dietetice. Astfel, o dietă bogată în fibre poate ajuta la prevenirea diverticulozei.
Semne şi simptome
La marea majoritate a pacienţilor, diverticuloza este asimptomatică. Unii dintre pacienţi prezintă un oarecare disconfort produs de spasme intermitente la nivelul abdomenului inferior, mai frecvent localizate în partea stângă. Durerea este adesea exacerbată de masă şi ameliorată de defecaţie sau pasajul gazelor.
Pe măsură ce boala progresează, colonul se deformează, micşorându-şi lumenul, cu apariţia de balonare, constipaţie şi diaree ocazională. Problema devine una mecanică, tratamentul fiind mai dificil.
Diagnostic
Cel mai important element în diagnosticul diverticulozei este istoricul pacientului. Examenul fizic relevă un abdomen destins şi o uşoară sensibilitate în cadranul stâng inferior. Clisma baritată (irigografia) este folosită adesea pentru a evalua extinderea bolii (numărul şi localizarea diverticulilor), dar nu poate discerne importanţa clinică a bolii. Sigmoidoscopia şi colonoscopia flexibile au acurateţea cea mai mare, deoarece permit vizualizarea directă a lumenului colonic şi pot exclude o neoplazie. Diverticuloza este suspectată când apare o hemoragie rectală nedureroasă, mai ales la un pacient vârstnic. Evaluarea sângerării rectale include colonoscopia, ce ajută la vizualizarea sursei hemoragiei. Dacă aceasta nu este localizată prin colonoscopie, se poate efectua o angiografie.
În trecut, diverticuloza reprezenta o contraindicaţie pentru colonoscopie, datorită temerii că ar putea favoriza o eventuală perforaţie. Anii de experienţă clinică au demonstrat relativa siguramţă a colonoscopiei la pacienţii cu diverticuloză necomplicată. Se recomandă totuşi o anumită prudenţă la insuflarea aerului la colonoscopie, datorită posibilităţii existenţei unei diverticulite subclinice sau nediagnosticate cu microperforaţii nedectate. Colonul cu diverticuli poate fi dificil de examinat datorită spasmului, îngustării lumenului şi confuziei dintre deschiderile lumenului şi ale diverticulilor. În aceste cazuri se poate încerca folosirea unui colonoscop cu diametru mai mic.
Un test pozitiv pentru sângerarea ocultă nu trebuie atribuit diverticulozei, în lipsa unei evaluări colonice complete. Pacienţii cu diverticuloză necomplicată nu prezintă semne de inflamaţie, cum sunt febra şi neutrofilia.
La pacienţii cu simptome nespecifice de disfuncţie colonică, descoperirea radologică sau colonoscopică a diverticulilor este puţin importantă în diagnosticul şi procedurile terapeutice ulterioare, datorită prevalenţei mari a bolii în populaţie. Atribuirea simptomelor diverticulozei trebuie făcută cu prudenţă, doar după excluderea altor posibile afecţiuni. Simptomele nespecifice se suprapun oarecum peste cele ale sindromului de intestin iritabil, fiind postulat chiar că diverticuloza ar fi rezultatul evoluţiei sindromului de intestin iritabil.
În cazul diverticulozei descoperite incidental la un pacient asimptomatic, nu se recomandă evaluări diagnostice suplimentare. În cazul diverticulozei necomplicate se poate recomanda o dietă cu fructe şi legume bogate în fibre. Nu există date care să susţină administrarea de spasmolitice sau antibiotice la aceşti pacienţi.
Complicaţii
Comparativ cu numărul persoanelor care suferă de boală diverticulară, numărul celor care prezintă complicaţii ale acesteia este foarte mic. 15-25% dintre diverticuli se inflamează (diverticulită), iar 10-15% sângerează. Sângerarea este probabil consecinţa eroziunii vaselor adiacente prin traumele locale produse de trecerea bolului fecal. În unele cazuri, sângerarea este atât de masivă încât necesită transfuzii sangvine.
Diverticulita poate fi uşoară şi poate produce grade diferite de disconfort, dar poate fi şi severă, cu sensibilitate marcată la nivelul abdomenului şi febră. În cazul diverticulitei poate fi necesară administrarea de antibiotice şi punerea colonului în repaus. În cazurile severe pacienţii trebuie internaţi.
Boala diverticulară şi ectaziile vasculare sunt responsabile de majoritatea episoadelor de hemoragie digestivă inferioară. Sângerarea diverticulilor poate fi masivă şi se poate manifesta cu rectoragie sau cu melenă, în cazul afectării colonului ascendent. În ciuda faptului că diverticulii apar mai frecvent pe colonul stâng, sângerarea acestora este mai frecventă când sunt localizaţi pe colonul drept. Aceste argumente contraindică hemicolectomia stângă sau sigmoid-colectomia segmentară empirică la pacienţii cu hemoragii rectale severe, în absenţa localizării precise a sursei sângerării. Sângerarea diverticulară este arterială şi se pare că este cauzată de subţierea vaselor drepte care trec prin peretele diverticulului.
Hemoragia diverticulară are un debut brusc, nedureros. Pacientul poate prezenta crampe în hipogastru şi nevoia urgentă de defecaţie, urmată de pasajul unui scaun voluminos cu sânge roşu sau cu cheaguri. Melena apare rar. Hemoragia se remite spontan la 70-80% dintre pacienţi, iar rata resângerării este de 22-38%. Riscul resângerării după al doilea episod creşte la peste 50%. Opţiunile diagnostice includ angiografia şi colonoscopia, ce pot fi şi metode terapeutice.
Perforaţia diverticulară reprezintă cea mai puţin frecventă complicaţie, dar cea mai severă. Bacteriile părăsesc lumenul colonic şi ajung în peritoneu, unde pot determina peritonită sau abcese peritoneale. Perforaţia necesită intervenţie chirurgicală de urgenţă.
În cazul unui flegmon sau abces diverticular, acesta se poate extinde sau rupe într-un organ învecinat cu apariţia de fistule. Majoritatea fistulelor sunt colo-vezicale şi apar la bărbaţi, sugerând protecţia vezicii de către uter la femei. Manifestările frecvente includ pneumaturia şi fecaluria. Pentru diagnostic se folosesc cistoscopia, cistografia şi clisma baritată. După cele colo-vezicale, cele mai frecvente sunt fistulele colo-vaginale. Pasajul fecalelor şi gazelor prin vagin este patognomonic. Mai rar pot apărea şi fistule colo-enterice, colo-uterine şi colo-rectale. Tratamentul fistulelor constă în rezecţia chirugicală şi închiderea fistulei.
Obstrucţia intestinală poate însoţi boala diverticulară, putând fi acută sau cronică. Obstrucţia acută din timpul unui episod de diverticulită este auto-limitată şi răspunde bine la terapia conservatoare. În timpul unui episod de diverticulită poate apărea ocluzia colonică parţială din cauza unei îngustări relative a lumenului secundară inflamaţiei pericolice sau comprimării de către un abces. Ostrucţia completă este rară, dar ileusul colonic poate apărea. Dacă obstrucţia nu se remite după terapia medicală, se recomandă intervenţia chirurgicală. Diverticulita poate produce şi ocluzia intestinului subţire, fie mecanic când o ansă intestinală este încorporată în procesul inflamator, fie datorită iritaţiei ce favorizează apariţia ileusului.
Tratament şi prevenţie
Diverticuloza este o afecţiune ce poate fi prevenită. Dieta bogată în fibre ajută la înmuierea bolului fecal şi scăderea presiunii colonice, pe parcursul timpului. Pentru creşterea volumului scaunelor se pot folosi şi produse de tipul psyllium şi metilceluloză.
Scopul tratamentului diverticulozei constă în reducerea spasmelor segmentare colonice. Medicaţia spasmolitică nu are niciun beneficiu şi se poate asocia cu efecte adverse. Diverticulii giganţi necesită intervenţie chirurgicală.
Sângerarea diverticulară se opreşte spontan la majoritatea pacienţilor. Atunci când se practică, angiografia poate fi folosită şi la oprirea hemoragiei prin injectarea intra-arterială de vasopresină. În unele cazuri sângerarea reapare în decurs de câteva zile şi necesită tratament chirurgical. Embolizarea angiografică este eficientă în oprirea hemoragiei, dar produce infarcte colonice la aproape 20% dintre pacienţi, fiind deci nerecomandată. Colonoscopia permite termocoagularea şi coagularea laser a vaselor şi injectarea de epinefrină. Dacă aceste mijloace nu sunt eficiente în oprirea sângerării, va fi necesară intervenţia chirurgicală (rezecţie segmentară sau colectomie subtotală).
Referinţe: Diagnosis and Management of Diverticular Disease of the Colon, American Journal of Gastroenterology, foto: gastrolab.net

