Hemoragia postpartum reprezint? o sângerare de peste 500 ml la o na?tere vaginal? sau peste 1000 ml la o na?tere prin cezarian? ?i apare la circa 18% din na?teri.
Sângerarea poate apărea după expluzia fătului – în momentul delivrenței placentei, sau în primele 24 ore postpartum (lăuzia imediată). Hemoragia de peste 1000 ml este considerată a depăși pragul normal și se însoțește de instabilitate circulatorie (la sarcina gemelară se acceptă o pierdere de 1l). La fiecare 7 minute, o femeie moare din cauza sângerării postpartum. Chiar și cu îngrijiri optime, aproximativ 3% din nașterile vaginale sunt asociate cu hemoragii postpartum severe.
Cauze
După expluzia sau extragerea copilului, contracțiile uterului golit de sarcină determină separarea placentei și expunerea vaselor din patul placentar. Vasele deciduale și miometriale sângerează până în momentul când se realizează ligaturile vii, mecanism hemostatic care constă în închiderea vaselor de sânge ca urmare a contracției musculaturii uterine.
Cauzele cele mai frecvente ale sângerării în postpartum sunt:
- epiziotomie largă
- atonie uterină
- ruptură uterină
- lacerații ale tractului genital
- retenție de țesut placentar, anomalii de placentație (placentă aderentă)
- tulburări de coagulare – purpură trombocitopenică, hemofilie, boala von Willebrand, coagulare intravasculară diseminată (embolie amniotică, abruptio placentae, retenție prelungită de făt mort, preeclampsie severă sau eclampsie, corioamniotită)
Principalele cauze ale insuficienței ligaturilor vii au fost grupate în formula celor 4 T: Tone (atonie uterină), Trauma (lacerații genitale, inversiune uterină), Tissue (retenție de placentă), Thrombin (tulburări de coagulare).
Pentru evaluarea hemoragiei postpartum se recomandă examinarea placentei după delivrență pentru lipsuri placentare, control manual al cavității uterine și al părților moi ale canalului de naștere (pereți vaginali, col uterin), aprecierea statusului hemodinamic (puls, tensiune, diureză, colorația tegumentelor) și investigarea coagulării. Hemoragia post-partum se poate complica cu șoc hipovolemic, necesitatea administrării de produse de sânge (care prezintă riscuri multiple), insuficiență renală acută, sindrom Sheehan (necroză pituitară post-partum), coagulopatie de diluție/consum, ischemie miocardică ocultă și deces.
Atonia uterină reprezintă 50-70% din totalul cazurilor de sângerare postpartum. Factorii de risc pentru atonia uterină sunt: travaliu diskinetic, precipitat sau prelungit, suprastimulare uterină cu ocitocice, corioamniotita, medicamente (sulfat de magneziu, agoniști beta-adrenergici), anestezie generală cu halotan, hipotensiune arterială, supradistensie uterină (sarcină multiplă, macrosomie fetală, polihidramnios), multiparitate. Clinic se constată o sângerare severă, continuă cu sânge roșu. La palpare uterul apare ca o formațiune supraombilicală flască, de consistență moale. Tratamentul constă în masaj uterin, agenți uterotonici (oxitocină, metilergonovină, prostaglandine – carboprost/misoprostol), tamponadă endouterină (balon Bakri) și ca ultimă eventualitate histerectomie de hemostază.
Lacerațiile tractului genital sunt responsabile de 20% din sângerările postpartum. Factorii de risc pentru apariția lacerațiilor sunt nașterea vaginală, nașterea dificilă și manevrele obstetricale instrumentale (vidextracție, aplicație de forceps). Tratamentul constă în sutura lacerațiilor și drenarea hematoamelor.
Retenția de placentă reprezintă 10% din cazurile de hemoragie postpartum și apare în cazul placentei cu lob accesor sau invaziei trofoblastice anormale. Anomaliile de placentație se referă la placenta aderentă la locul de implantație – placentă acreta (implantare placentară peste 30% din grosimea endometrului), placentă increta (invadarea miometrului), placentă percreta (invadarea seroasei). Aderența anormală poate fi totală (interesând toate cotiledoanele), parțială (interesând mai multe cotiledoane) sau focală (interesând un singur cotiledon). Principalii factori de risc pentru placenta cu penetrare crescută sunt transformarea deciduală deficitară, ovoimplantația la nivelul porțiunii inferioare a uterului, uterul cicatricial, chiuretajele abrazive și endometritele. Tratamentul constă în tentarea extracției manuale a placentei urmată de control instrumental al cavității uterine și tamponare endouterină, dar de cele mai multe ori este necesară histerectomie de hemostază.
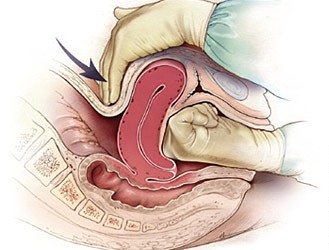
Inversiunea uterină reprezintă invaginarea fundului uterin și exteriorizarea uterului apărută ca urmare a tracțiunii exagerate asupra cordonului ombilical, relaxării sau apăsării fundului uterin. Clinic apare durere sincopală, sângerare și șoc. Inversiunea poate interesa doar fundul uterin (gradul 1), fundul și corpul uterin (gradul 2) sau întreg uterul, inclusiv colul (gradul 3). Tratamentul constă în reducerea inversiunii sub anestezie și eventual tocolitice, resuscitare volemică și administrare de uterotonice după repunerea uterului în poziție normală.
Ruptura uterină reprezintă alături de inversiunea uterină circa 5-10% din cazurile de hemoragie postpartum și apare pe fondul unor factori de risc materni (uter cicatricial, multiparitate), fetali (macrosomie, hidrocefalie, sarcină multiplă) sau obstetricali (distocie osoasă sau de părți moi, distocie de prezentație, distocie de dinamică, placentă previa, polihidramnios). Tratamentul constă în combaterea șocului și de cele mai multe ori histerectomie de hemostază.
Tulburările de coagulare sunt rare (1%) și se manifestă prin hemoragie cu sânge necoagulabil pe fondul unui uter bine retractat. Tratamentul constă în administrarea de produse de sânge (plasmă proaspătă, crioprecipitat, masă trombocitară, factori de coagulare).
Referințe:

